

I-131内用療法
放射性ヨード内用療法とは
放射性ヨード内用療法とは、甲状腺癌がヨードを取り込む性質を有することがあるのを利用し、I-131と呼ばれる放射線を放出するヨードのカプセルを内服することで施行する放射線治療です。甲状腺とは、体内に摂取されたヨードを集め、甲状腺ホルモン(新陳代謝を促すホルモンであり、健全な精神・身体の活動に密接に関係します)を分泌する臓器です。
I-131カプセルです。カプセルからは放射線が照射されています。治療としては、入院後カプセルを1回内服するだけです。体内に入った放射性ヨードは、自然に甲状腺癌の病巣に吸い寄せられます。ヨードから放出される放射線の到達距離は非常に短い(0.5mm程度)ため、癌病巣のみに集中して放射線を照射することができます。このため、非常に副作用の少ない放射線治療を行うことができます。

対象疾患
- 甲状腺癌のうち、組織型が分化癌(乳頭癌あるいは濾胞癌)であることが必要です。
- 甲状腺分化癌であり、転移巣や切除不能病巣を有する症例、あるいは再発の危険が高い症例が適応となります。
- 甲状腺が全摘されていなければ、この治療は実施できません。
転移巣にヨードの高集積を認める場合、一般的には6-12ヶ月間隔で最大10回程度までこの治療を繰り返し施行できます。
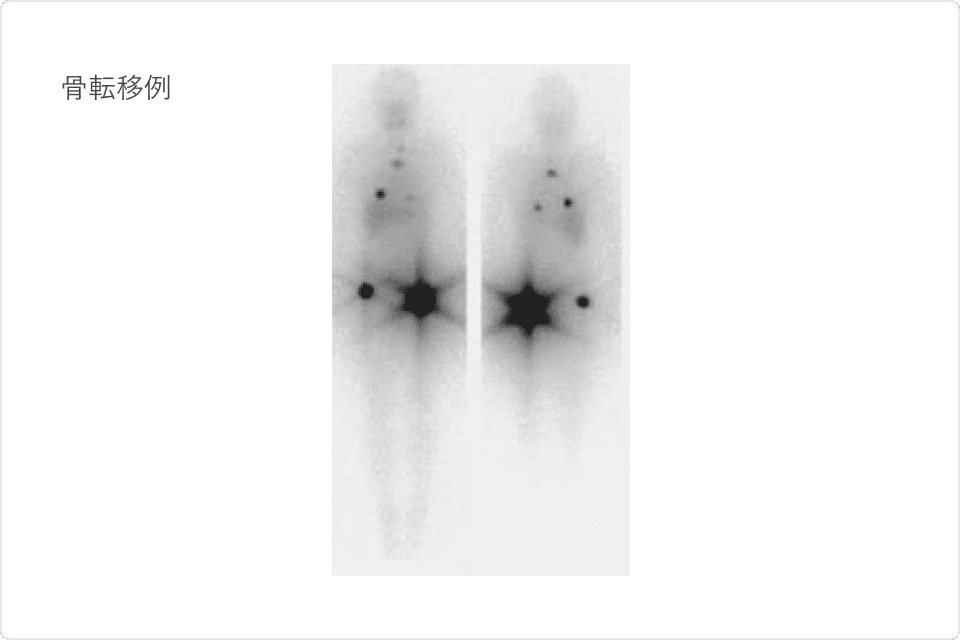
右図は骨転移例であり、左股関節部など複数の甲状腺癌の骨転移巣に対し、放射性ヨードが良好に高集積していることがわかります。
この治療法は、甲状腺癌が正常の甲状腺と同様に血液中のヨードを取り込む、という性質を利用しています。仮に甲状腺が全摘されていない状態でこの治療を行うと、放射性ヨードのほとんどが、残存している正常甲状腺に集まってしまい、癌にはうまく行き渡りません。このため、放射性ヨード内用療法を行うためには甲状腺が全摘されていることが必須です。
治療の流れ
-
- 入院前
- 転移巣にヨードの高集積を認める場合、一般的には6~12ヶ月間隔で最大10回程度までこの治療を繰り返し施行できます。
-
- 入院中
- 入院後の具体的な治療としては放射性ヨードを含んだカプセルを内服するだけです。I-131と呼ばれる放射性同位体からベータ線という種類の放射線が照射されます。I-131が放出するベータ線は到達距離が非常に短く、体内の組織中で約0.5mmしか到達しません。このため、癌細胞周囲の正常組織にはほとんど放射線が到達せず、副作用を最小限に抑えることができます。
入院中は放射性ヨードの体内残存量を測定器を用いて毎日測定します。
放射性ヨードの体内残存量が基準値以下の量に達するまで、3〜4日間程度(個人差があります)の間、アイソトープ病室から出ることはできません。
退院前に、体内から放出される放射線をスキャンして画像を作成し、体内のどの部分にヨードが集積しているかを検査します(甲状腺シンチ)。この検査で、転移巣に明らかなヨードの集積を認めなければ、転移巣がヨードを取り込む性質を有さないと判断されます。その場合、基本的には放射性ヨード内用療法による治療効果は期待できません。
-
- 退院後
-
ヨードを含む食事や医薬品の使用を再開できます。
内服した放射性ヨードが、退院後もごく少ない量ではありますが放射線を出します。そのため、あなたの近くにいる人が微量の放射線を受ける可能性があります。汗、唾液、尿、便にも放射性ヨードが含まれます。この放射線は時間とともに少なくなりますので、ある程度の期間、注意して生活することにより、周囲の人への影響が減少します。具体的な退院後の生活上の注意については外来でお話しします。
放射性ヨード内用療法とは
米国では1950年台初頭から放射性ヨード内用療法が始まり、日本では1960年頃から導入されています。米国の報告では、1950年から1993年の間に1355例の甲状腺癌に対し放射性ヨード内用療法を施行し、II期・III期の甲状腺癌における30年間の術後再発率は、38%から16%に改善し、癌による死亡は9%から3%と統計学的有意差をもって改善しています。
当院では03年より甲状腺癌への放射性ヨード内用療法を開始しており、07年3月までに、のべ53例の治療を施行しています。
アイソトープ病室
当院には、放射性ヨード内用療法のためのアイソトープ病室が2室あります。テレビ、インターネット端末、冷蔵庫、トイレ、ユニットバス、空調システムあり。電話はありませんが、アイソトープ病室内では携帯電話の使用していただけます。

